Гипотрофия мышц сопровождает вялый паралич, возникающий при паралитической форме полиомиелита. Атрофия мышц развивается постепенно при: следующих патологиях:
Кахексия — симптомы и лечение
Что такое кахексия? В статье доктора Яны Плотниковой, диетолога с 10-летним стажем, рассматриваются причины, диагностика и лечение.
Статью доктора Яны Плотниковой подготовили литературный редактор Маргарита Тихонова, научный редактор Сергей Федосов и главный редактор Лада Родчанина.
Дата публикации 4 марта 2020 года Обновление 26 апреля 2021 года
Определение болезни. Причины заболевания
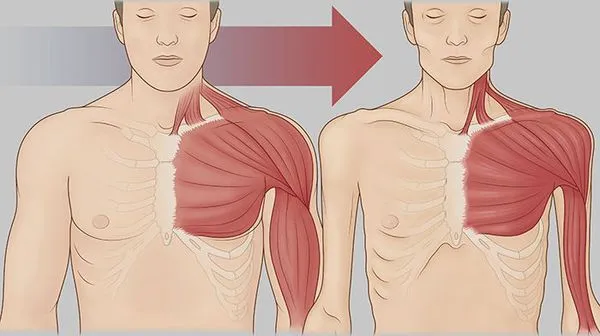
Человеческий организм способен поддерживать стабильный вес на протяжении всей жизни. Это возможно только при правильном функционировании механизма, контролирующего поступление и расход энергии.21 22 Если этот механизм нарушается, может развиться кахексия.
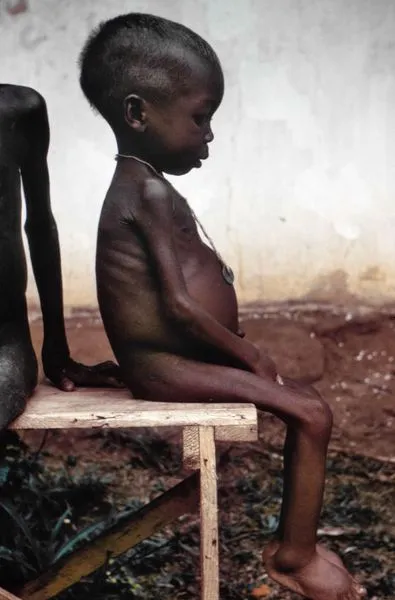
Кахексия — это крайнее истощение организма. Она сопровождается резкой потерей веса, общей слабостью, изменениями в психоэмоциональном состоянии и снижением общей работоспособности организма.
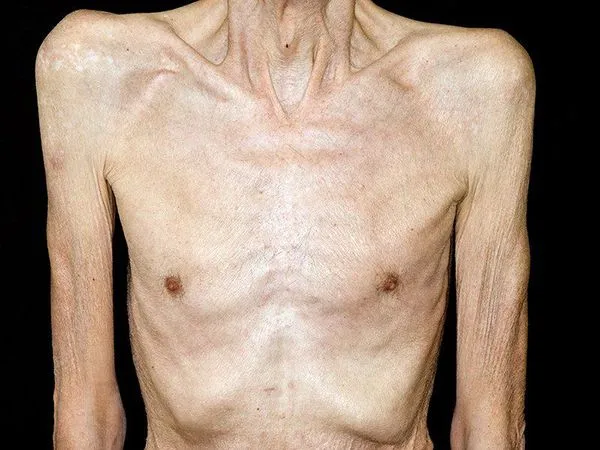
Диагноз ставится, если человек потерял более 50% от первоначальной массы тела менее чем за год. Такая потеря веса приводит к летальному исходу. Результатом является разрушение всего организма:
- снижение всех физиологических процессов;
- резкое уменьшение или исчезновение подкожной клетчатки;
- возникновение признаков гиповитаминоза — нехватки витаминов.
В литературе можно найти несколько синонимов кахексии: гипотиреоз, белково-энергетический дефицит, дефицит питательных веществ и т.д. Все они являются звеньями одной цепи 11 12 13 .
Причинами задержки роста являются голодание, анорексия, психические и неврологические расстройства, прием антидепрессантов и препаратов, подавляющих аппетит, рак, нарушения пищеварения, гепатит, цирроз, СПИД, алкоголизм и наркомания.
Среди хронических сопутствующих заболеваний, приводящих к кахексии, наиболее важными являются:
- онкологические заболевания различной локализации (чаще всего кахексия развивается у людей с раком желудка и поджелудочной железы ) 25 ;
- лёгочные патологии ( ХОБЛ );
- сердечно-сосудистые нарушения (хроническая сердечная недостаточность );
- болезни пищеварительного тракта (хронический панкреатит, энтерит, болезнь Крона);
- эндокринные нарушения (сахарный диабет, гипертиреоз );
- сепсис, травмы, ожоги и другие заболевания органов и систем.
Голодание для снижения веса или вынужденное голодание, изнурительные низкокалорийные диеты, веганство, недостаточное потребление питательных веществ, витаминов и минералов могут пагубно сказаться на здоровье и со временем привести к потере аппетита и анорексии.
Распространенность кахексии зависит в основном от заболевания, которое ее вызывает 2 4. При хронической сердечной недостаточности, например, она встречается в 6-16% случаев 23 .
Если у вас наблюдаются подобные симптомы, обратитесь к врачу. Не занимайтесь самолечением — это опасно для вашего здоровья!
Происхождение фамилии Голодняк
Фамилия Голодный ведет свое начало от прозвища Голодный. Вероятно, прозвище Голодный получил бедный человек, которому часто приходилось голодать. Прозвище указывало на социальный статус предка.
Согласно иной версии, Голод был не прозвищем, а «охранительным» мирским именем. Согласно суеверному обычаю на Руси, такие имена давали детям, чтобы отогнать злые силы. Чтобы не искушать судьбу и отгонять зло, детям давали имена, которые означали противоположное тому, что ожидали или желали родители для своих детей. В данном случае родители дали своему ребенку имя Голодный, чтобы он никогда не испытывал нужды.
В «Ономастиконе» С.Б. Веселовского упоминаются подобные имена: Голодный князь Андрей Александрович Тростенский-Оболенский, 1520 — Голодуша Андрей Васильевич Аничков, 1498.
Позже прозвище Голодный, для фамилии Голодняк.
Читайте также:
Голодняков
Фамилия Голодняков образована от прозвища Голодняк. Оно происходит от существительного голодный, которое В. И. Даль в Толковом словаре… читать дальше
Голодов
С древних времен у славян было принято давать человеку прозвище в дополнение к имени, полученному при крещении. Это было связано с тем, что … Читать дальше → подробнее
Голодовассмирн
Фамилия Голодовасмирн происходит из Красной Ляги (Архангельская область). В документах поселения Переяславль крепостной Панкрат Голодовасмирн… читать далее →
Голодович
Фамилия Голодович происходит из Шилово (Рязанская область). В документах поселения Суздаль — конюх Казимир Голодович (1837 г.)…. Читать дальше → читать дальше
Виды подагры
Подагра может быть первичной и вторичной.
Первичная подагра передается по наследству и связана с нарушением функции ферментов, участвующих в регуляции уровня мочевой кислоты.
Вторичная подагра возникает на фоне уже существующего заболевания, которое по той или иной причине связано с повышенным выделением мочевой кислоты, например, при заболеваниях крови или хронических заболеваниях почек. В этих случаях лечение должно быть направлено на болезнь, которая привела к развитию вторичной подагры.
Нормальными считаются следующие показатели уровня мочевой кислоты в крови:
- у мужчин моложе 60 лет — 250-450 мкмоль /л; старше 60 лет — 250-480 мкмоль /л;
- у женщин до 60 лет — 240-340 мкмоль /л; в более старшем возрасте – 210-430 мкмоль /л;
- у детей до 12 лет – 120-330 мкмоль /л.
Превышение этих значений свидетельствует о нарушении обмена мочевой кислоты и повышенном риске развития симптомов, связанных с подагрой. В этом случае необходимо выяснить причину отклонения от нормы и определить основные заболевания, приводящие к повышению уровня мочевой кислоты. Раннее выявление таких основных заболеваний в некоторых случаях позволяет своевременно начать лечение и избежать опасных для жизни осложнений. Длительное нарушение обмена мочевой кислоты с повышенным выделением ее с мочой неизбежно приводит к мочекаменной болезни и, в конечном итоге, к почечной недостаточности.
Клиническая картина
Классический острый приступ подагры возникает внезапно, обычно ночью, при хорошем общем состоянии. Развитию криза обычно предшествуют события, способствующие резкому повышению уровня мочевой кислоты в крови — фуршеты, дни рождения, застолья с обильным употреблением мясных продуктов. Последние, как известно, часто используются в качестве закуски после алкогольных напитков. Сочетание этих факторов крайне неблагоприятно, так как алкоголь нарушает выведение мочевой кислоты с мочой, что быстро приводит к «скачку» мочевой кислоты в крови и создает необходимые условия для развития подагры. Другим фактором, способствующим обострению или возникновению приступа подагры, является обезвоживание, часто вызванное обильным потоотделением после бани или сауны. Приступ подагры также может быть вызван переохлаждением и травмами, в том числе незначительными, например, ношением тесной обуви. Начало подагры довольно типично: возникает очень сильная боль в 1-м плюснефаланговом суставе (суставе большого пальца), он быстро опухает, становится горячим и красным и в конце концов приобретает сине-фиолетовый цвет. Функция сустава нарушается, и пациент не может даже пошевелить пальцем.
Приступы подагры обычно длятся 3-10 дней, затем боль постепенно проходит, кожа возвращается к своему нормальному цвету, и сустав снова становится активным. Следующий приступ подагры может не наступить в течение нескольких месяцев или даже лет. Однако со временем «легкие» приступы становятся все короче и короче.
Когда подагра переходит в хроническую форму, она приводит к деформации суставов и ограничению их функции.
Лечение
Неврологи Юсуповской больницы назначают пациентам, страдающим мышечной дистрофией, комплексное лечение, направленное на устранение причины заболевания, воздействие на механизмы патологического процесса и уменьшение проявлений болезни. Для улучшения кровотока в периферических сосудах используются вазодилататоры (Трентал, Пентоксифиллин, Курантил), низкомолекулярный декстран, простагландин Е (вазапростан). После вазодилатации с помощью ностропопа и папаверина улучшается снабжение кислородом и питательными веществами мышечных волокон.
Витамины группы В (тиамина гидрохлорид, пиридоксина гидрохлорид, цианокобаламин) нормализуют обмен веществ и проводимость нервных импульсов. Биологические стимуляторы стимулируют регенерацию мышечных волокон и восстанавливают объем мышц: алоэ, актобегин, плазмодий. Кверцин, галантамин, арминин используются для восстановления долговечности мышц.
Физиотерапия и ЛФК
При лечении гипотрофии мышц специалисты по клинической реабилитации используют иглоукалывание и стимуляцию мышц электрическим током или магнитным полем. Действие этих методов лечения заключается в следующем:
- Воздействуют на мышечный аппарат в зоне его денервации;
- Поддерживают сократительную способность мышечной ткани;
- Нормализуют кровоснабжение.
Посылая импульсы в спинной мозг из зоны денервации, ускоряется восстановление поврежденного участка нерва. Магнитные поля низкой интенсивности оказывают положительное воздействие на нервную и мышечную ткань. Они не только улучшают кровообращение и снимают боль, но и оказывают успокаивающее действие, снижают психоэмоциональное и физическое напряжение, нормализуют умственную деятельность. Физиотерапевты активно используют лазеротерапию как мощный биостимулятор и проводят сеансы ионтофореза с метереном и галантамином.
Частой причиной гипотонии мышц нижних и верхних конечностей является острое нарушение мозгового кровообращения — ишемический или геморрагический инсульт. В случае ишемического инсульта врачи Юсуповской больницы начинают физиотерапевтическое лечение на ранней стадии восстановления. Оно направлено на улучшение питания и нормализацию тонуса мышечной ткани, устранение спазма сосудов, восстановление чувствительности кожи и двигательной активности. Пациентам назначают следующие процедуры:
- Массаж паретичных конечностей;
- Магнитостимуляцию или электростимуляция конечностей со стороны пареза и гипотонии мышц;
- Низкоинтенсивную магнитотерапию на нижние или верхние конечности.
Через 1-1,5 месяца после начала заболевания назначают сосудорасширяющий электрофорез, миорелаксанты, радиочастотные электромагнитные поля и лазерную терапию красной зоны. Помимо физиотерапии, процедура лечения мышечной гипотонии должна быть дополнена специальными физическими упражнениями.
При геморрагическом инсульте физиотерапия начинается позднее, после того как невролог оценит общее состояние пациента, противопоказания и возможные риски. Используются массаж конечностей, электростимуляция и фототерапия на видимую область.
Если мышечная гипотония у взрослых является неврологическим проявлением дегенеративно-дистрофического заболевания позвоночника, физиотерапевты назначают электрофорез с цендрином или галантамином на пораженную область мышц, низкочастотную магнитотерапию, транскутанную электростимуляцию, УВЧ-терапию в импульсном режиме.
При туннельных синдромах пациент жалуется на сдавление нервных волокон в анатомических каналах, образованных связками, мышцами, костями и волокнистыми структурами. В острой фазе заболевания применяются электрофорез и ультразвуковая анестезия, противовоспалительные препараты и магнитотерапия. Когда болевой синдром стихает, применяют термотерапию, транскутанную электростимуляцию мышц и криотерапию. Мышечная гипотония может быть одним из симптомов алкогольной или диабетической полинейропатии. Реабилитологами Юсуповской больницы применяется комплексная терапия, направленная на улучшение кровотока и питания тканей, снятие боли и расширение просвета сосудов. Для улучшения мышечного тонуса используются следующие физиотерапевтические методики:
- Магнитотерапию;
- Электростатический массаж;
- Пневмомассаж;
- Электростимуляцию;
- Магнитостимуляцию;
- Теплолечение;
- Массаж конечностей.







